Когда сердце сбивается с ритма: что важно знать о фибрилляции предсердий
Фибрилляция предсердий (ФП), известная как мерцательная аритмия, – пожалуй, наиболее распространённое нарушение ритма. При нем сердце бьётся неровно и зачастую чаще обычного, что со временем повышает риск инсульта и сердечной недостаточности. В материале использованы комментарии врача-кардиолога Тамаза Гаглошвили: как заметить ФП, почему она опасна и какие подходы помогают держать состояние под контролем.
Важно: текст просветительский. Схемы лечения, выбор антикоагулянтов и антиаритмических средств, а также дозировки определяет только врач на очной консультации после обследований.

Тамаз Гаглошвили,
врач-кардиолог
Что скрывается за фибрилляцией предсердий
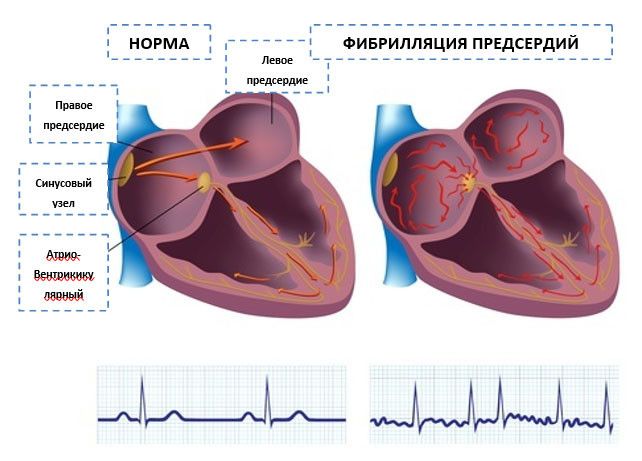
В здоровом сердце темп задаёт синусовый узел – «встроенный метроном» в правом предсердии. Он создаёт 60–80 электрических импульсов в минуту, обеспечивая ровный, синусовый ритм.
При ФП в предсердиях образуются многочисленные хаотичные электрические импульсы, из-за чего синусовый узел утрачивает ведущую роль. Сокращения становятся неупорядоченными и частыми — это и есть мерцательная аритмия.
Эпизоды (пароксизмы) ФП могут длиться секунды или часы, иногда дни и месяцы. Человек может не чувствовать нарушений вовсе, но при этом рискует. Даже без выраженных жалоб ФП существенно увеличивает риск инсульта: по оценкам, около трети ишемических инсультов у людей старшего возраста связаны именно с мерцательной аритмией.
|
С 2020 года в рекомендациях ESC используется краткий подход ABC к ведению ФП: •A – Anticoagulation (профилактика инсульта за счёт антикоагулянтов),
•B – Better rate control (контроль и динамика частоты сердечных сокращений),
•C–Cardiovascular risk & lifestyle (управление факторами риска и коррекция образа жизни).
|
Как заподозрить фибрилляцию предсердий
Чаще всего пациенты отмечают:
- «порхание» в груди,
- неровный или учащенный пульс,
- одышку,
- усталость или головокружение.
Но не стоит ориентироваться только на ощущения — у части пациентов фибрилляция протекает бессимптомно. Подтвердить диагноз можно ЭКГ или суточным мониторированием по Холтеру. Фиксация эпизода аритмии длительностью от 30 секунд — повод обратиться к кардиологу и обсудить профилактику инсульта.
За сутки сердце делает десятки тысяч сокращений; единичные сотни экстрасистол могут встречаться даже у здоровых людей и сами по себе неопасны.
Ночные пароксизмы нередко остаются незамеченными, однако даже короткие эпизоды способны приводить к микроэмболиям мозговых сосудов, что со временем ухудшает когнитивные функции.
|
Формы ФП • Пароксизмальная: приступ возникает и самостоятельно заканчивается.
• Персистирующая: для восстановления ритма нужна медицинская помощь (лекарства или кардиоверсия).
• Постоянная: аритмия закрепилась, и задача — контроль частоты, а не навязчивое восстановление синусового ритма.
|
Чем опасна мерцательная аритмия
Фибрилляция предсердий не всегда ощущается, но способна вызвать серьёзные осложнения.
Ишемический инсульт
Из-за завихрений кровотока в левом предсердии легче формируются тромбы. Если такой сгусток попадёт в артерии мозга, возникает ишемический инсульт. На долю ФП приходится значимая часть этих случаев.
Инфаркт миокарда
ФП часто сочетается с ишемической болезнью сердца; при таком сочетании вероятность инфаркта миокарда заметно выше (в несколько раз).
Инвалидизация и смертность
Наблюдения указывают: после инсульта на фоне ФП, если антикоагулянты не принимались, прогноз существенно хуже — частота ранней смертности и тяжёлой инвалидизации заметно возрастает.
Какие анализы нужны при ФП
Каждые 6 месяцев целесообразно проверять функцию печени и почек, электролиты (натрий, калий) и выполнять общий анализ крови.
У молодых важно исключить внесердечные причины (анемию, дисфункцию щитовидки, рефлюкс-эзофагит).
Лечение фибрилляции предсердий
Базовый способ предотвратить инсульт при ФП — антикоагулянтная терапия
Эти препараты уменьшают свёртываемость крови и препятствуют образованию тромбов. Почти всем пациентам с ФП они необходимы.
На практике часто используются апиксабан, ривароксабан, дабигатран; при протезированных клапанах или выраженном снижении функции почек применяют варфарин с регулярным контролем МНО (целевой диапазон 2,0–3,0).
Понижение доз рассматривают при сочетании факторов риска: клиренс креатинина ниже 50 мл/мин, масса тела менее 65 кг, очень пожилой возраст. Без этих оснований снижение дозы увеличивает вероятность инсульта.
Что насчет кровотечений
Антикоагулянты действительно повышают склонность к кровоточивости (синяки, носовые кровотечения, более обильные менструации), но отмена без врача опасна: вероятность инсульта многократно выше, чем риск тяжёлого кровотечения. При симптомах нужен контакт с врачом, а не самовольная отмена.
|
На фоне приёма антикоагулянтов раз в полгода рекомендуется контроль крови и биохимии (включая креатинин, трансаминазы, электролиты) и расчёт СКФ. |
Другие лекарства
При постоянной форме задача — удерживать ЧСС около целевых значений (до ~110/мин в покое), обычно это достигается бета-блокаторами.
При пароксизмальной/персистирующей форме врач может назначить антиаритмики для восстановления/удержания синусового ритма. Самолечение недопустимо из-за риска проаритмии.
Что не работает (и может навредить)
- Антитромбоцитарные средства (аспирин, клопидогрел) не предотвращают инсульт при ФП.
- Кардиомагнил, милдронат, рибоксин — не альтернатива антикоагулянтам.
- Предуктал без подтверждённой ИБС может усиливать аритмию.
- Витаминов и БАДов для сердца не бывает: на ритм влияют сон, питание, физическая активность.
Образ жизни при ФП
Цель — уменьшить нагрузку на сердце и выровнять давление:
- следить за весом (чем больше масса тела, тем крупнее левое предсердие и выше риск ФП);
- исключить алкоголь — он и провоцирует срывы ритма, и повышает риск кровотечений;
- не курить;
- не принимать БАДы без рекомендации врача (многие усиливают действие антикоагулянтов);
- регулярно двигаться, нормализовать сон и питание;
- периодически оценивать функцию щитовидной железы.
Возраст и давление
Старший возраст — существенный фактор риска: без профилактики антикоагулянтами вероятность ишемического инсульта у пожилых пациентов с ФП очень высока.
У пожилых важно особенно внимательно следить за артериальным давлением. Со временем сосуды становятся жёстче, на их стенках накапливаются отложения, развивается атеросклероз — из-за этого разброс между систолическим и диастолическим давлением увеличивается и растёт риск инсульта.
Во время гипертонического криза давление снижают постепенно: резкое падение опасно. Например, при 200 мм рт. ст. целесообразно снижать до уровня порядка 160 в течение первых суток.
Вместо заключения
Сердце не кормят витаминами. Его состояние — отражение ежедневных привычек: как вы спите, питаетесь, двигаетесь и относитесь к себе. Пусть ваш ритм будет синусовым, а здоровье — крепким!

Тамаз Гаглошвили,
врач-кардиолог